Диагностика поражений нижних конечностей
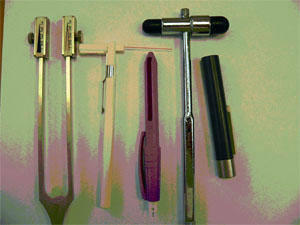
Диагностика полинейропатии нижних конечностей:
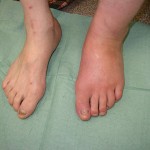
- Оценка расстройств болевой, температурной, вибрационной чувствительности (ФОТО 1)
- Оценка тяжести нарушений чувствительности по шкале НДСм
Оценка качества и выраженности болей при болевой форме диабетической полинейропатии:
- визуальная аналоговая шкала
- опросник ДН4
- шкала НТСС-9
Диагностика ангиопатии: ультразвуковые методы исследования, проводимые в отделении функциональной диагностики, позволяют выявить патологию магистральных артерий
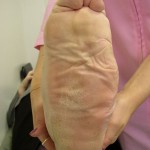
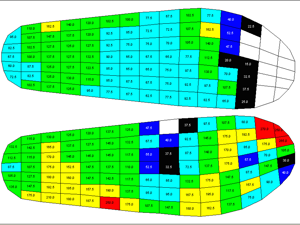
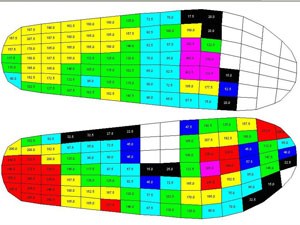
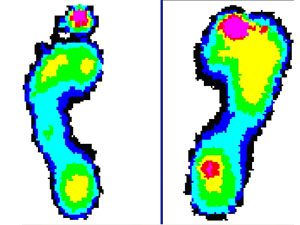
Диагностика нарушений биомеханики стопы: выполняется при помощи компьютерного педографа – педографической платформы. При прохождении пациента по этой платформе измеряется распределение нагрузки под стопой и эти данные представляются в графическом виде, где красные области соответствуют зонам риска развития язвы стопы (ФОТО 2).
Лечение трофических язв стоп при сахарном диабете
В нашем кабинете принимаются на лечение больные сахарным диабетом с следующими категориями язвенных дефектов стоп:
- Нейропатические язвы (на фоне плохой чувствительности и хорошего кровообращения)
- Нейроишемические язвы (на фоне плохой чувствительности и недостаточного кровообращения)
- Язвенные дефекты на фоне критической ишемии стопы (очень плохое кровообращение при любом состоянии чувствительности)
Принципы лечения диабетических язв, применяемые в кабинете «Диабетическая стопа» сформулированы в Международных соглашениях по диабетической стопе (1999, 2011, 2015).
- Подавление инфекции при помощи антибиотиков
- При очень плохом кровоснабжении – эндоваскулярное или ангиохирургическое восстановление кровообращения по направлению в соответствующие стационары
- Поддержание влажной среды внутри язвы
- Адекватная регулярная хирургическая обработка и очистка язвы
- Максимальное ограничение нагрузки на язву (см. Раздел по разгрузке конечности)
Особенности лечения в кабинете диабетической стопы:
- Диабетическая язва не заживает за неделю или две, средний срок лечения – около 11 недель, но при применении полной разгрузки при помощи индивидуальной разгрузочной повязки может быть сокращен до 4-6 недель.
- Широкое применение современных атравматичных перевязочных средств и перевязочных средств с специальными свойствами.
- Регулярное удаление гиперкератоза вокруг язвы и мертвых тканей скальпелем на приеме у врача. Прием проводится каждые 2 недели или чаще, в зависимости от ситуации.
- Регулярное применение и замена перевязочных средств, подбираемых врачом исходя из состояния язвы. Замену повязки дома пациент должен делать сам.
- Все перевязочные средства со специальными свойствами, которые больной применяет на дому, он покупает самостоятельно.
- Язвенный дефект в большинстве случаев фотографируется, чтобы врач и пациент в течение длительного периода лечения могли объективно оценивать состояние язвы.
Что НЕ РЕКОМЕНДУЕТСЯ делать при диабетических язвах:
- Местное применение анилиновых красителей (зеленка, краска Кастеллани): сушат рану, препятствуют заживлению, маскируют истинное состояние кожи и раны.
- Марганцовка: те же недостатки, а также ожог раны.
- Спирт, водка, коньяк, корвалол и т.п.: ожог, формирование струпа (под струпом язва не заживает).
- Димексид и его разведения вне зависимости от пропорции и методики: опасность химического ожога
- При чистых язвах или ранах нельзя применять перекись водорода.
- При чистых ранах нельзя применять йод
- Применять линимент бальзамический по Вишневскому, а также ихтиоловую мазь
- Снимать повязку на ночь
- Облучать рану ультрафиолетом
- Вымачивать рану в ванночках с хозяйственным мылом, мочой, порошком Лотос и т.п.
- Смачивание язвы или раны инсулином (вне зависимости от срока годности, типа инсулина, фирмы-производителя) – бессмысленное занятие, т.к. инсулин распадается в раневом отделяемом в ту же секунду.
Лечение диабетической нейроостеоартропатии (артропатии Шарко)
Под этим осложнением понимают не связанное с инфекцией разрушение суставов и костей у больного сахарным диабетом на фоне нарушений чувствительности в результате диабетической полинейропатии.
Провоцирует это осложнение травма стопы (в большинстве случаев вследствие снижения чувствительности нераспознанная).
На первом этапе стопа представляется красной и отечной. Боли, как правило, нет. На рентгеновском снимке костной патологии, как правило, нет. В этом случае необходимо срочно выполнить магнито-резонансную томографию стопы, т.к. именно этот метод диагностики наиболее информативен на ранней стадии.
Если диагноз вовремя не поставлен, то происходит масштабное разрушение костей с изменением формы стопы и для подтверждения достаточно рентгенограммы.
Главная опасность артропатии Шарко: измененная стопа повреждается об обувь, быстро формируется язва стопы, далее присоединяется инфекция с высокой вероятностью ампутации.
Основной метод лечения – иммобилизация с целью предотвращения дальнейшего разрушения стопы. Продолжительность иммобилизации при раннем диагнозе – 4 месяца, при позднем – до 1,5 лет.
Для иммобилизации при данной патологии гипсовые лонгеты и т.п. не подходят. Стандартом лечения является индивидуальная разгрузочная повязка (Totalcontactcast, далее – каст), изготавливаемая из специальных синтетических бинтов.
Разгрузка пораженной конечности при лечении синдрома диабетической стопы
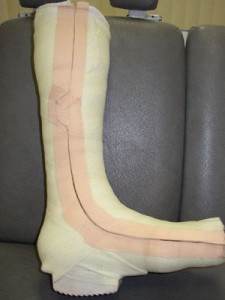 Ограничение нагрузки на больную стопу – один из главных компонентов лечения диабетических язв и стопы Шарко.
Ограничение нагрузки на больную стопу – один из главных компонентов лечения диабетических язв и стопы Шарко.
Наиболее эффективным средством в этом отношении является индивидуальная разгрузочная повязка или тотал контакт каст (Total contact cast, далее – каст). Она изготавливается врачом из специальных бинтов с синтетической пропиткой, отвердевающих на воздухе. Касты бывают полностью твердые (мы применяем бинты Scotchcast, Cellacast) и комбинированные (из бинтов Scotchcast и Softcast). Последний вариант применяется чаще всего.
Усредненный перечень расходных материалов для одного каста:
- Бинт жесткой фиксации 7,5 см – 2 шт.
- Бинт полужесткой фиксации 7,5 см – 2 шт.
- Чулок подшиновый – 3 метра
- Амортизирующая лента шириной 5 см – около 1,5 метров
Что должен знать пациент с артропатией Шарко, когда ему предлагают сделать каст:
 Лечение этой патологии отличается большой длительностью (от 4 до 12 мес.)
Лечение этой патологии отличается большой длительностью (от 4 до 12 мес.)- Чем раньше поставлен диагноз, тем эффективнее иммобилизация конечности.
- Первый каст накладывается на 1 неделю, затем он корректируется по объему, т.к. конечность «худеет» за счет уменьшения отека. Иногда приходится полностью изготавливать новый каст. В дальнейшем замена сапожка производится по состоянию конечности.
- Применение этой повязки ограничивает возможности пациента и делает затруднительным свободное передвижение. Для успешного лечения на нее лучше не наступать, для чего следует применять костыли.
Сапожок эффективен, когда на него не наступают! Костыли обязательны. Если Вы не можете не наступать, то можно опираться на пятку и применять специальные башмаки с подошвой-перекатом.
Что должен знать пациент с трофической язвой стопы, когда ему предлагают сделать каст:
- При соблюдении режима лечения она позволит уменьшить его длительность, и увеличить вероятность заживления язвы.
- Наиболее эффективно применение несъемной повязки. В этом случае Вам придется приезжать в наш центр 1 раз в 3-4 дня для ее снятия, замены повязки на ране, ее обработке и восстановлении иммобилизирующей повязки. Естественно, расход материала при этом способе лечения больше, т.к. каждый раз расходуется один бинт Softcast шириной 5 см.
- В случае изготовления съемной разгрузочной повязки уход за язвой проводит пациент или его близкие. Особое внимание следует уделять состоянию кожи под линией разреза каста, т.к. при съемном варианте в этой зоне возможны повреждения. Требования по ограничению нагрузки на каст при съемном варианте гораздо выше, чем при несъемном.
Альтернативой касту в определенной степени служат ортезы, которые продаются в ортопедических салонах, однако они эффективны как средство профилактики рецидива язвы после ее заживления и при втором этапе лечения артропатии Шарко. Недостаток – невозможность адаптации под форму стопы в случае ее сильной деформации.
Существует специальная терапевтическая (разгрузочная обувь), однако она значительно уступает кастам в эффективности разгрузки и может применяться лишь при некоторых типах повреждений, и в случаях, когда применение каста невозможно.
Следует помнить, что стельки и ортопедическая обувь не являются средством лечения язв стоп.
Аппаратный педикюр
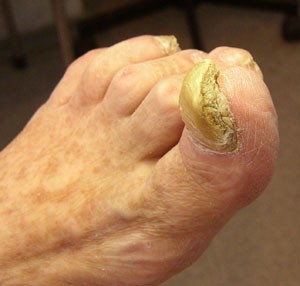
Одной из главных причин развития язв стоп при сахарном диабете является неправильная обработка стоп.
Хорошо известно, что многие пациенты не могут самостоятельно обрабатывать ногти и кожу стоп. Причины могут быть самые разные: плохая подвижность суставов, плохое зрение, затруднение движений после инсультов и др. Кроме того, во многих случаях как бы хорош не был уход за ногами, все равно требуется посторонняя помощь в их обработке.
В этих случаях следует обратиться к специалисту по медицинскому педикюру, который с учетом особенностей, присущих стопе пациента с сахарным диабетом, проведет обработку кожи стоп и ногтей.
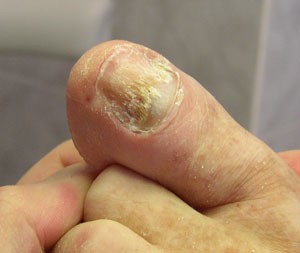
К сожалению, в нашей стране аппаратный педикюр не считается медицинской услугой и не обеспечивается обязательным медицинским страхованием.
В кабинете «Диабетическая стопа» эта процедура выполняется специально обученной медицинской сестрой. Пример того, как может выглядеть ноготь до и после педикюра, приведен на фотографиях.
Ортопедическая обувь для диабетической стопы
Ортопедическая обувь не нужна всем больным с сахарным диабетом. Больше всего в ней нуждаются больные с высоким риском ампутации или образования диабетической язвы стопы (больные с высоким риском). Для них ортопедическая обувь – такое же лекарство, как таблетки, понижающие артериальное давление, у больных с гипертонией.
Есть некоторые правила и условия, которые нужно помнить любому пациенту, принимающему решение о необходимости ортопедической обуви:
- Каждый инвалид, у которого в индивидуальной программе реабилитации отмечена необходимость ортопедической обуви, имеет право на ее бесплатное изготовление.
- Индивидуальное изготовление ортопедической обуви возможно на городской фабрике ортопедической обуви или в любом частном предприятии.
- Стоимость ортопедической обуви на частном предприятии будет выше той, которую предусмотрело государство, поэтому разницу придется доплачивать, кроме того, нужно будет сначала оплатить полную стоимость, а потом подавать документы в Собес на возврат.
- Срок получения индивидуальной ортопедической обуви (от момента заказа до получения) на фабрике в среднем колеблется от 3 до 6 месяцев. Это связано с особенностями регламента процесса финансирования государством этих программ. Срок изготовления на частных предприятиях – около 2 месяцев.
- Ортопедическая обувь не может быть красивой, точно так же, как лекарство чаще всего невкусное.
- Если при примерке Вам что-то не нравится – не берите эту обувь, даже несмотря на то, что она бесплатная. Таким образом Вы потеряете право на изготовление обуви в ближайшие 6 месяцев.
- Если Вам не понравилось что-то после ее получения, Вы можете вернуть эту пару согласно Закону о защите прав потребителя.
- Помните о том, что неправильная обувь служит причиной развития язв стоп и ампутаций в 30-40% случаев.
В кабинете «Диабетическая стопа» есть возможность проверить, подходит ли Вам обувь, а также оценить качество изготовленной обуви при помощи компьютерной педографии внутри обуви. Эта процедура является платной, так как не входит в перечень медицинских услуг, финансируемых через обязательное медицинское страхование. Кроме того, здесь Вам могут дать советы по характеру ортопедической обуви.